Tabla. Características de nuestro caso y de los dos casos publicados previamente de neuro-Behçet con presentación clínica como encefalitis límbica.
|
| |
Caso actual
|
Kotan et al (2017)
|
Kumar et al (2009)
|
Edad y sexo
|
Varón de 40 años
|
Varón de 36 años
|
Varón de 29 años
|
Origen étnico
|
España
|
Turquía
|
Somalia
|
EB conocida previamente
|
No
|
Sí
|
No
|
Historia médica previa a la presentación neurológica
|
Aftas orales recurrentes, afectación general y fiebre, uveítis bilateral cuatro meses antes
|
Aftas orales recurrentes, artralgias y uveítis recurrente
|
Aftas orales recurrentes, artralgias y uveítis recurrente. Además, condritis auricular intermitente
|
Historia familiar
|
Sin historia de EB
|
Dos parientes con NB
|
No notificado
|
Presentación neurológica
|
Cefalea, apatía y amnesia subaguda
|
Apatía, alteración del lenguaje y de la marcha
|
Hallazgo de hiperreflexia izquierda en la exploración
|
Evaluación neuropsicológica
|
Amnesia y afectación visuoespacial ligera
|
Alteración de la orientación, la atención
y la memoria
|
No notificada
|
Hallazgos en la RM cerebral
|
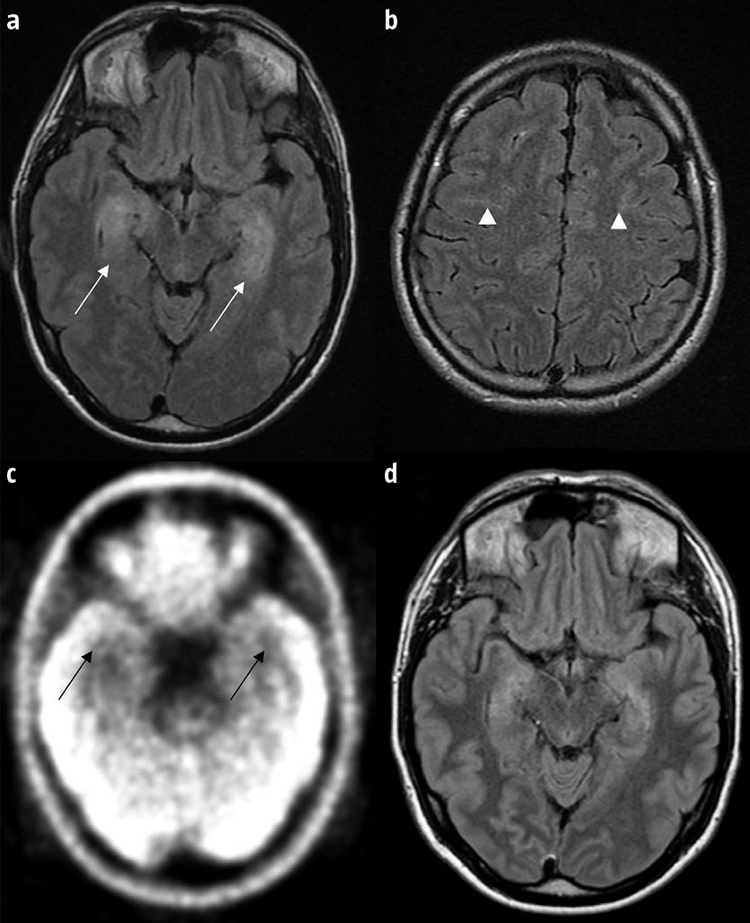
Hiperintensidades mesiotemporales simétricas en T2, con realce parcheado límbico y pial
|
Hiperintensidades mesiotemporales simétricas en T2, sin realce
|
Hiperintensidades mesiotemporales simétricas en T2, sin realce
|
EEG
|
Normal
|
No notificado
|
No notificado
|
LCR
|
Proteínas 1,4 g/dL; 440 células/μL (80% linfocitos); glucosa normal
|
Normal
|
Proteínas, 0,6 g/L; 32 células/μL (predominantemente linfocitos); glucosa normal
|
Autoanticuerpos en el LCR
|
Negativos
|
Negativos
|
No notificado
|
Tumor oculto descartado
|
Sí. 18F-PET/TC de cuerpo entero y ecografía escrotal
|
Sí. Pruebas no especificadas
|
No notificado
|
Estatus HLA-B51
|
Negativo
|
No notificado
|
Positivo
|
Diagnóstico
|
NB con meningoencefalitis límbica
|
NB con encefalitis límbica
|
Solapamiento entre policondritis recidivante y EB con encefalitis límbica
|
Tratamiento administrado
|
Glucocorticoides en dosis altas seguidos de descenso de dosis, azatioprina e infliximab
|
Glucocorticoides en dosis altas e inmunoglobulinas
|
Glucocorticoides (respuesta subóptima), sustituidos por azatioprina y adalimumab
|
Pronóstico a corto plazo
|
Evolución muy favorable
|
Evolución muy favorable
|
Evolución muy favorable
|
EB: Enfermedad de Behçet; EEG: electroencefalografía; HLA: antígeno leucocitario humano; LCR: líquido cefalorraquídeo; NB: neuro-Behçet; RM: resonancia magnética.
|
 Castellano
Castellano
 English
English