Tabla I. Características demográficas y clínicas de los pacientes con epilepsia de edad avanzada con crisis de origen desconocido.
|
| |
Pacientes
(n = 87)
|
Características clínicas y demográficas
|
|
Sexo (hombre), n (%)
|
51 (58,6%)
|
Edad de inicio de las crisis (años) (media ± DE)
|
71,5 ± 8,1
|
Antecedentes médicos
|
|
Hipertensión arterial, n (%)
|
67 (77%)
|
Dislipidemia, n (%)
|
49 (56,3%)
|
Diabetes, n (%)
|
29 (33,3%)
|
Cardiopatía, n (%)
|
12 (13,8%)
|
Fibrilación auricular, n (%)
|
10 (11,5%)
|
AOS, n (%)
|
20 (22,9%)
|
CPAP, n (%)
|
10 (11,5%)
|
Depresión
|
18 (20,7%)
|
Toma de antidepresivos
|
15 (17,2%)
|
Deterioro cognitivo leve basal
|
39 (44,8%)
|
Tipos de crisis
|
|
Crisis focal con alteración del nivel de conciencia
|
39 (44,8%)
|
Focal con evolución a bilateral tonicoclónica
|
34 (39,1%)
|
Crisis focal sin alteración del nivel de conciencia
|
14 (16,1%)
|
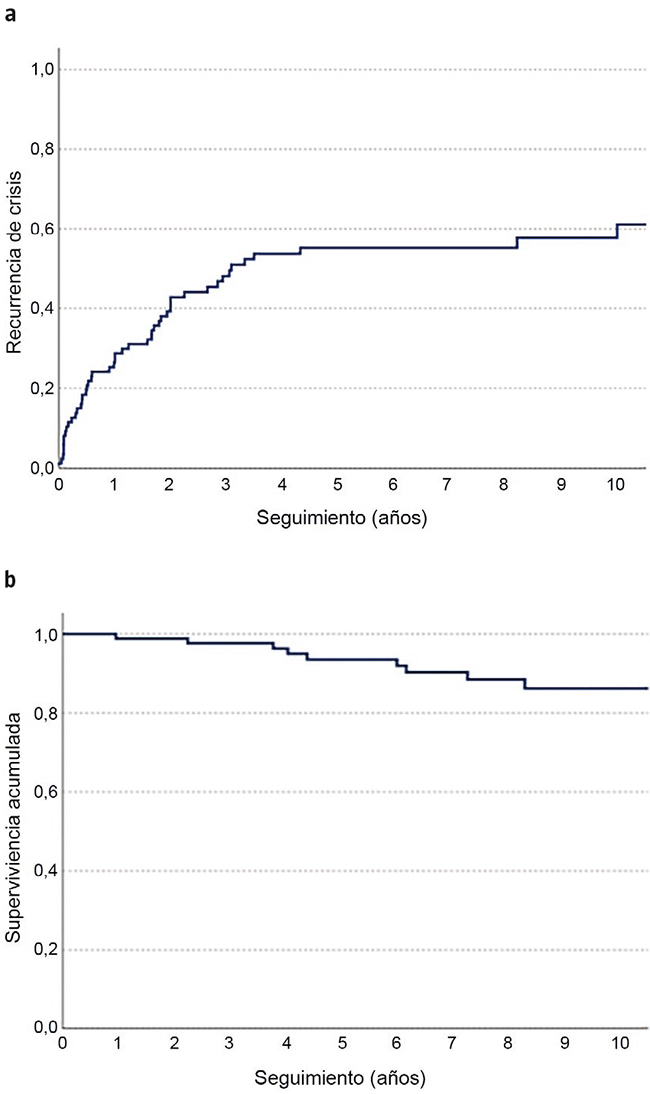
Recurrencia de crisis a lo largo del seguimiento, n (%)
|
49 (56,1%)
|
Diagnóstico de epilepsia
|
71 (81,6%)
|
Número de FAC al final del seguimiento
|
|
0 FAC, n (%)
|
6 (6,9%)
|
1 FAC, n (%)
|
59 (67,8%)
|
2 FAC, n (%)
|
22 (25,3%)
|
>2 FAC, n (%)
|
—
|
AD: antidepresivos; AOS: apnea obstructiva del sueño; CPAP: presión positiva continua de las vías respiratorias; DE: desviación estándar; FAC: fármacos anticrisis.
|