Tabla I. Criterios de Smoker para la clasificación de la dolicoectasia de la arteria basilar.
|
| |
Altura de la bifurcación
|
Posición
|
Grado 0
|
A la altura o debajo de la silla turca
|
En la línea media
|
Grado 1
|
En la cisterna supraselar (un corte por encima del dorso de la silla turca)
|
Medial al margen lateral del clivus
|
Grado 2
|
Al nivel del suelo del tercer ventrículo (un corte por encima de la cisterna supraselar)
|
Lateral al margen lateral del clivus
|
Grado 3
|
Protruye y eleva el suelo del tercer ventrículo (dos o más cortes por encima de la cisterna supraselar)
|
En el ángulo pontocerebeloso
|
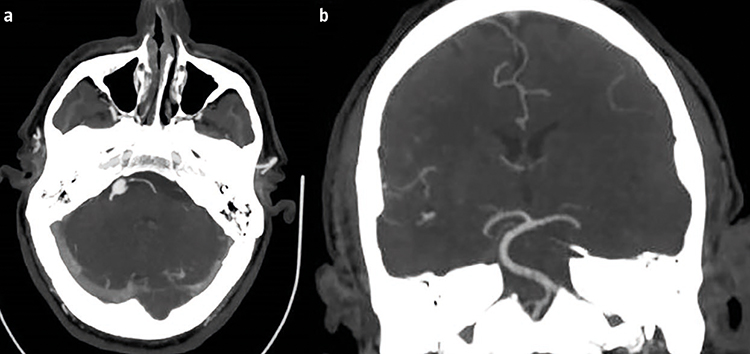
Figura. Angiografía por tomografía computarizada de un paciente que muestra: a) una arteria basilar dilatada y lateralizada al ángulo pontocerebeloso derecho en una vista axial; y b) una bifurcación anormalmente alta de la arteria basilar que deja una impresión en el suelo del tercer ventrículo en un corte coronal.
La prevalencia de la variante fetal del polígono de Willis (nacimiento de la arteria cerebral posterior desde la arteria carótida interna ipsilateral) se evaluó usando la definición de Horikoshi et al [
26]. Los pacientes con IIA se clasificaron de acuerdo con el subtipo de ictus en ictus lacunares e ictus no lacunares para evaluar las diferencias de los diámetros de la AB en ambos grupos. Los ictus lacunares se definieron como lesiones subcorticales isquémicas < 15 mm con un déficit neurológico congruente en los cuales no se identificaron otras causas de ictus [
27].
Análisis estadístico
Las variables continuas se expresaron como medias ± desviación estándar y se compararon entre grupos usando el test de la
t de Student o el test de la U de Mann-Whitney según lo apropiado. Las variables categóricas se presentaron como porcentajes y se compararon entre grupos usando el test de χ
2 o el test de Fisher.
La concordancia interevaluador para la medición de los diámetros de la AB, así como la clasificación de la dolicosis, se evaluaron con el coeficiente de la correlación de la concordancia de Lin y el coeficiente kappa de Cohen, respectivamente. Todos los análisis estadísticos se realizaron usando el programa estadístico STATA en su versión 16 (College Station, TX, Estados Unidos) y un valor de
p < 0,05 se consideró estadísticamente significativo para todos los análisis.
Resultados
Ingresaron en la unidad de ictus durante el per
íodo del estudio 151 pacientes, de los cuales 142 cumplían los criterios de inclusión. De los 142 pacientes inicialmente evaluados se excluyó a 13 pacientes por las siguientes razones: 11 tuvieron un diagnóstico diferente a IIA o AIT y en dos pacientes que no tenían oclusión de gran vaso no se realizó una resonancia magnética para la confirmación del ictus. Se excluyó a tres pacientes adicionales debido a estudios de angiografía por tomografía computarizada de baja calidad en dos pacientes y porque en el paciente restante se halló una variante anatómica del sistema vertebrobasilar que imposibilitaba la valoración de la AB.
Se incluyó a 126 pacientes (el 93,7% angiografía por tomografía computarizada y el 6,4% por angiografía por resonancia magnética) en el análisis final. El diagnóstico final fue de IIA en el 90,5% y de AIT en el 9,5%. Entre los pacientes con IIA, 10 (8,8%) se consideraron ictus lacunares.
De la muestra total, 69 (54,8%) fueron hombres y la edad media fue de 73 ± 11 años. La hipertensión fue el factor de riesgo cardiovascular más frecuente en 95 pacientes (75,4%), seguido de la dislipidemia en 68 (54%) y la diabetes en 42 (33,3%) (Tabla II). No fue posible evaluar la altura de la bifurcación en un paciente debido a la falta de visualización de ambas arterias cerebrales posteriores por una oclusión del segmento distal de la AB. Este paciente tenía un diámetro de la AB de 3 mm y un grado 0 de lateralización.
Tabla II. Características de la muestra en función de la presencia de dolicoectasia de la arteria basilar.
|
| |
Muestra total
(N = 126)
|
DEAB (+)
(n = 43)
|
DEAB (–)
(n = 83)
|
Valor
de p
|
Edad
|
73 ± 11
|
75 ± 10
|
72 ± 10
|
0,04
|
Sexo masculino
|
69 (54,8%)
|
25 (54,8%)
|
44 (53%)
|
0,71
|
Hipertensión
|
95 (75,4%)
|
33 (76,8%)
|
62 (74,7%)
|
1
|
Diabetes
|
42 (33,3%)
|
12 (28%)
|
30 (36,1%)
|
0,43
|
Dislipidemia
|
68 (54%)
|
19 (44,2%)
|
49 (59%)
|
0,13
|
Enfermedad coronaria
|
14 (11,1%)
|
3 (7%)
|
11 (13,3%)
|
0,38
|
Ictus isquémico previo
|
27 (21,4%)
|
4 (9,3%)
|
23 (27,7%)
|
0,02
|
Fumador activo
|
28 (22,2%)
|
9 (20,9%)
|
19 (22,9%)
|
1
|
Fumador en el pasado
|
20 (15,9%)
|
5 (11,6%)
|
15 (18,1%)
|
0,44
|
Fibrilación auricular
|
26 (20,6%)
|
10 (23,4%)
|
16 (19,3%)
|
0,65
|
Uso de estatinas
|
57 (45,2%)
|
21 (48,8%)
|
36 (43,4%)
|
0,58
|
Medicación antihipertensiva
|
95 (75,4%)
|
34 (79,1%)
|
61 (73,5%)
|
0,52
|
Antidiabéticos orales
|
34 (27%)
|
10 (23,3%)
|
24 (28,9%)
|
0,53
|
Tratamiento con insulina
|
10 (7,9%)
|
1 (2,3%)
|
9 (10,8%)
|
0,16
|
Antiagregantes plaquetarios
|
39 (31%)
|
15 (34,9%)
|
24 (28,9%)
|
0,54
|
Anticoagulantes orales
|
20 (15,9%)
|
7 (16,3%)
|
13 (15,7%)
|
1
|
Variante fetal del polígono de Willis
|
29 (23%)
|
10 (23,3%)
|
19 (22,9%)
|
1
|
DEAB: dolicoectasia de la arteria basilar.
|
 Castellano
Castellano
 English
English


